肺癌とイレッサについて
K. 近藤誠著『がん治療で殺されない七つの秘訣』を読んで
癌にいかに対処するかに関し、必ず話題に上るのが、「放置する」ことを推奨する近藤誠氏です。そこで私も同氏の最新著作物である『がん治療で殺されない七つの秘訣』(文藝春秋、2013年4月20日発行)と同書で頻繁に参照される『抗がん剤は効かない』
(文藝春秋、2011年5月15日発行)の2冊を読んでみました。
「なるほどその通りだ」と同意することや知らなかった情報が多々あった反面、「この論理展開はどうだろう」と感じ、賛同できなかった部分もありました。
以下、近藤誠氏の主張とそれに対する私の考え、ならびに、近藤誠氏の論理展開に賛同できなかった部分に関するコメントを示します。
近藤誠氏の主張とそれに対する私の考え
まず、「私の考え」というのは、
- 様々な著作物(近藤誠氏のものを含む)、テレビ番組、インターネットなどから得た情報
- 2012年夏に肺癌が見つかって以来、手術、抗癌剤イレッサの服用を含む1年余りの経験
に基づく肺癌の治療に限定した主観です。
それから、私の肺癌は胸膜に転移していましたので、近藤誠氏の分類上の「本物のがん」に相当します。また、近藤誠氏はイレッサなどの分子標的薬も「効かない抗がん剤」に含めています。
近藤誠氏の主張は明快です。私なりに下表にまとめますが、恐らく間違っていないと思います。そして、私の考えを対比する形で示します。
| 近藤誠氏の主張 | 私の考え |
|---|---|
| がんには転移するがん「本物のがん」と転移しないがん「がんもどき」がある。 | 同意します。 |
| がんは、極めて初期の段階で転移する。 そのため、「本物のがん」の場合、健康診断で早期発見をしても「手遅れ」であり、手術で原発巣のみを切除しても延命にはつながらない。特にリンパ節廓清はすべきでない。 | 転移の始まる時期に関しては同意しません。 大きさに依らず、血管に脈管侵襲した段階で血液を介して転移が始まると考えています。そして、腫瘤が小さいうちは脈管侵襲している可能性が低いと考えられますので、早めに切除すべきと考えます。ただし、肺癌の場合、極力腫瘤のみを切除すべきと考えます。そして、手術をすべきか否かは、手術が胸腔鏡手術に留まるか否かで判断すべきと考えます。また、胸腔鏡手術に留まる手術であっても、「リンパ節廓清をすべきでない」という点に関しては、同意見です。切除範囲が大きすぎることやリンパ節廓清が、逆に寿命を縮める作用があるのではないかと考えています。 「手術をしない」と極端に振り切れるのではなく、「適度な手術をする」という落としどころを探るのが良いと思います。 |
| 抗がん剤には延命効果はない。 | 分子標的薬ではない抗癌剤に関しては同意します。逆に、分子標的薬には延命効果があると感じています。 |
以下、近藤誠氏の主張と私の考えが異なる点に関し、個別に説明します。
(1) 癌はいつ転移するのか?
近藤誠氏は、がん細胞が生まれてすぐに転移する証拠として、「真の意味での初発不明がん」の存在をあげています。「真の意味での初発不明がん」とは、「最後まで初発病巣が発見されない」がんのことです。『がん治療で殺されない七つの秘訣』の54ページの1行目に以下のように記載しています。
真の意味での初発不明がんが教えてくれる重要な事実は、転移は、がん細胞が生まれてすぐに生じているということです。がん細胞が生まれてすぐ転移してしまうため、初発した部位にはがん細胞が残らず、初発部位が不明になると考えられるのです。
しかし、これには、以下のような疑問が生じます。
- 原発部位の全ての癌細胞がひとつ残らず他の部位に「移動」するかのように書いてあるが、そのようなことはあり得るのだろうか?
転移後、原発部位の癌細胞が消失したと考える方が自然ではないだろうか?
そして、消失があり得るならば、ある程度の大きさの癌細胞が消失することもあり得るのではないだろうか? - 現在の検査技術の精度で、「真の意味での初発不明がん」というのはあり得るのだろうか?
すなわち、「発見されない」ことが「存在しない」ことと等価と言えるほど検査精度は高いのだろうか? - 癌細胞はどのように移動・転移するのだろうか?
癌細胞が細胞の間をすり抜けて血管に辿りつき、血管壁の隙間をすり抜けて血液中に入ることがあり得るのだろうか?
最後の項目の転移の仕方について、もう少し考察を加えたいと思います。細胞の間を移動したり、血管の隙間を通り抜けたりすることができる最大の物質(細胞)は白血球のリンパ球であると考えられます。しかるに、その大きさは直径15μm程度であり、それに対して、一般の細胞の直径は倍の30μm以上あります。かほど大きな癌細胞が本当に移動できるのでしょうか? インターネットを検索しても、転移の仕組みを解説しているサイトは見つかりません。悶々としていると、『抗がん剤は効かない』の147ページの11行目に、以下のような記述を見つけました。
そして、がん細胞で最も恐れられている転移能力も、正常細胞にその起源がある。白血球は血管の壁を自由に出入りして、諸臓器の中を動き回ることができますが、これはがん細胞が転移する仕組みと同一です。つまり受精卵から受け継がれた遺伝子セットの中に、白血球に移動能力を付与するプログラムが含まれている。したがって、正常臓器の全細胞も同じプログラムを有しているはずです。しかし、仮にそのプログラムが働くと、細胞が勝手に移動を始め、各臓器は崩壊してしまう。それで正常細胞のプログラムは封印されており、例外的にプログラムが働いているのが白血球であるわけです。その封印が何かのきっかけで解けると、がん細胞が転移能力を獲得することになります。
しかし、この説明には納得がいきません。脳への転移が説明できないからです。肺癌は脳や骨に良く転移します。すなわち、転移先としては珍しくありません。その脳の血管は特殊で、血管壁に隙間がありません。毛細血管でさえ、血管を形成する細胞が互いに密接しています。そのため、白血球は血管の外に出ることができません。脳の中では、血管が損傷しない限り血管外に白血球は見られないのです。したがって、白血球の移動能力を持っていても、脳には転移できないはずです。それでも肺癌は脳に転移するのです。
そこで、私は、癌が転移するためには、やはり脈管侵襲が必須ではないかと考えています。癌が成長して血管に到達し、あるいは、癌細胞自らが血管を形成して、その血管を抱え込み、血管壁を突き破って内部に侵襲して、そこで分離した癌細胞が血液の流れに乗って他の組織の血管壁にとりつき、逆方向に侵襲して組織側に顔を出し、増殖を始めることにより、転移が発生するのではないかと考えています。
そのため、血管のすぐそばで癌が発生しない限り、脈管侵襲まではある程度の成長期間が必要と考えられ、なるべく早く発見して脈管侵襲に至る前に癌細胞を取り除くことが延命ないしは寛解につながるのではないか、と考えました。
しかし、この早期発見・早期切除に対して、重要な反証があります。『抗がん剤は効かない』の229ページの図10-1です。(下図)
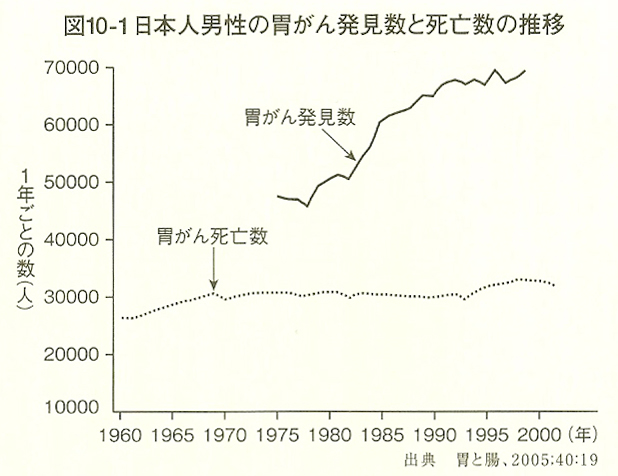
同書228ページの11行目には以下のように解説されています。
図10-1は日本人男性の胃がん統計です。近年発見数が急増しているのは、高齢者にまで内視鏡検査をするようになった影響と考えられる。他方、胃がん死亡数は横ばい傾向です(これらの傾向は女性も同じ)。
早期発見理論が正しいとすると、健診で(発見される)胃がん総数が増えれば、胃がん死亡数は減ってしかるべきです。ところが死亡数は変わらない。とすれば、胃がんのうち近年増加した部分は「もどき」であるはずです。
「もどき」とは、転移しない癌で、手術等の処置をせず放置しても問題無い癌のことです。そして、この近藤誠氏の解説に私は異論がありません。それでは、早期発見が延命や寛解につながらないのでしょうか? いいえ、私は、自らの肺癌の手術の体験から、手術の「やりすぎ」に原因があり、それを是正すれば、延命や寛解、ひいては、死亡者数の減少につながるのではないかと考えます。
私は、当初ステージⅠAと判定されていた肺癌の対して、以下のような手術を実施する予定でした。
- 左肺上葉全体を切除する。
- 手術の大半は胸腔鏡手術で行うが、切除部位を取り出す際に、開胸手術に移行する。
- リンパ節廓清をする。
しかるに、手術中に胸膜への転移と悪性胸水が検出され、ステージⅣに一気に格上げされたことにより、手術内容が以下のように変わりました。
- 左肺上葉全体を切除するのではなく、肺癌の腫瘤のみを切除するにとどまりました。
- 切除部位が少なかったため、開胸手術に至らず、胸腔鏡手術にとどまりました。
- リンパ節廓清を行いませんでした。
その後、抗癌剤イレッサを服用し続けて、この文章を書いている現在、手術から1年1カ月が経過しましたが、再発や転移の兆候は見られず、ハーフマラソンを完走できるまで体力・心肺機能ともに回復しました。ひとえに、手術をやり過ぎなかったことが良かったと考えています。
まず、癌細胞のみを切除したのが良かった。それが、肺機能の温存・体力の温存と再発リスクの低減・延命効果とのバランスがちょうど良いところだと感じています。たかだか2cm大の腫瘤のために左肺上葉全部を切除するのは著しくバランス感覚を欠いた「やりすぎ」と言えると思います。
次に、開胸手術に至らなかったのが良かった。私は、手術から9カ月経ったときに、左胸表面の心臓の高さ当たりのところに、肋骨に沿ってゴムの膜でも張ったかのような張りを感じるようになり、それが今も続いています。生活には全く影響がありませんが、うがいをしたり、左腕に力を入れたりする時に気にはなります。肋間神経痛と診断され、肺癌による症状ではなく、手術によって肋間神経を切断した後遺症と考えられます。わずかしか切らない胸腔鏡手術でさえこうした症状が出るのですから、大量の肋間神経をバッサリ切断する開胸手術を行っていれば、生活に支障があるような後遺症が出ていた可能性があるでしょう。開胸手術が必要なほどの巨大な腫瘤であれば手遅れです。手術をする意味はありません。また、上記の通り、開胸手術が必要なほど大量の肺を切除することの効能にも疑問を感じます。以上より、胸腔鏡手術でおさまらないような手術はすべきではないと考えます。
最後に、リンパ節廓清をしなかったのが良かった。癌は血液だけでなくリンパを経由して転移すると考えられているため、転移のリスクの低減・延命効果を期待して、リンパ節を取り除くリンパ節廓清を行うのが一般的です。しかし、その代償は意外と大きいと思います。リンパ節を取り除くと体の抵抗力が弱まります。その結果、まず、再発のリスクが増大します。これで転移のリスクの低減効果が帳消しになってしまいます。そして、術後、抗癌剤を使用する場合は、抗癌剤の副作用が大きく出る可能性があります。特に懸念すべきは間質性肺炎です。死に至るリスクのある肺炎です。肺癌に関するどの抗癌剤でも、その副作用に間質性肺炎は含まれています。間質性肺炎は、風邪やインフルエンザをきっかけとして発症しやすいため、体の抵抗力を弱めることは、風邪やインフルエンザに罹患するリスクを増大し、延いては間質性肺炎になるリスクも増大させることになります。繰り返しますが、この文章を執筆している今、手術から1年1カ月経過しましたが、再発の兆候は見られません。イレッサの効果かもしれませんし、かつ、上記の抗癌剤の副作用の観点から、「術後抗癌剤イレッサを使用する場合は(なおさら)」という条件付きですが、リンパ節廓清は不要と考えます。
それから、次の項で書くべきかもしれませんが、抗癌剤としてイレッサを服用する場合、その効果を最大限に享受するために、もし胸腔鏡手術でおさまるのであれば、癌細胞だけを切除するのが良いと考えています。イレッサ耐性のところで記載している通り、イレッサの効果を最大限に享受するためには、対象となる癌細胞の数が少ないことが望ましいのです。一般に、ステージⅣに分類されますと、手術はせずに抗癌剤だけを適用するという対処になってしまいますが、事前に癌細胞の遺伝子検査を実施し、もしEGFR遺伝子変異が陽性であれば、目につく腫瘤だけでも切除できないか、検討する価値は十分あると思います。
「手術をしない」と極端に振り切れるのではなく、「適度な手術をする」という落としどころを探るのが良いと思います。
(2) 抗癌剤は効かないのか?
まず、近藤誠氏が『抗がん剤は効かない』で論じているように、私にとって「効く」とはどういうことか、ということを明確にする必要があります。私が抗癌剤に期待する効果は、活動期間の延長効果です。腫瘤の縮小効果でも、延命効果でもありません。ベッドの上で無為に生きながらえることを良しとしません。きちんと活動できる期間を延ばしてくれることを期待しています。近藤誠氏は、延命効果がある抗がん剤が「効く」抗がん剤であるという立場であり、私の期待はそれより厳しいものである、という違いがあることに注意して下さい。
私の期待する活動期間の延長という観点では、分子標的薬ではないいわゆる一般の抗癌剤は効かないと考えています。近藤誠氏は、抗がん剤に延命効果を期待しており、かつ、グラフの形状から臨床試験のデータが信用できないため、抗がん剤は効かないと論じていますが、私は、仮に臨床試験のデータが信用できるものだとしても、その延命効果が数カ月程度ですので、活動期間の延長は期待できないため、「効かない」と断じます。一般の抗癌剤の適用には、数カ月の入院を要します。そして、抗癌剤の適用が終了しても、その副作用の影響で、しばらくはまともに活動することができません。したがって、活動期間という観点では、延びるどころか短くなってしまう可能性さえあると考えます。
一方、分子標的薬イレッサは効くと感じています。「感じています」と書いた通り、これは論理的考察による結論ではなく、私自身がイレッサをこれまで1年1カ月服用してきた体験による感想です。胸膜への転移と悪性胸水がある状態をステージⅣに分類するのが妥当かどうかという点に関し疑問を感じるところもあるのですが、それが妥当であるとすると、ステージⅣの肺癌患者の1年後の生存率は38%です。この1年という生存期間には、ベッド上で生きている期間が含まれますので、活動期間としてはもっと短くなります。それに対して、私は、イレッサの副作用による肝機能障害のために約1カ月間はおとなしく生活しましたが、それ以外の約1年間は普通に活動することができました。同ステージの大多数の患者よりも十分長く活動できています。
イレッサが良いのは、以下の3点です。
- 錠剤を服用するだけで良いので、入院や通院する必要がない。
- 私の場合、間質性肺炎を発症する可能性が低かったため、肝機能障害以外に活動を制約する副作用が無い。(喫煙歴が長い人は間質性肺炎を発症する可能性が高く、死のリスクが高まることに注意して下さい)
- 肝機能障害は、薬の服用量を調節することにより、簡単に軽減することができる。
ただ、私のケースは、統計上の一サンプルに過ぎませんので、一般論たり得ません。そこで、一般公開されている統計情報を元に考察を加えたいところです。
『抗がん剤は効かない』の187ページに、図8-1として、EGFR遺伝子変異をのある肺癌患者を2群に分けてイレッサと一般の抗癌剤をそれぞれ投与した比較試験の結果が掲載されています。(下図)
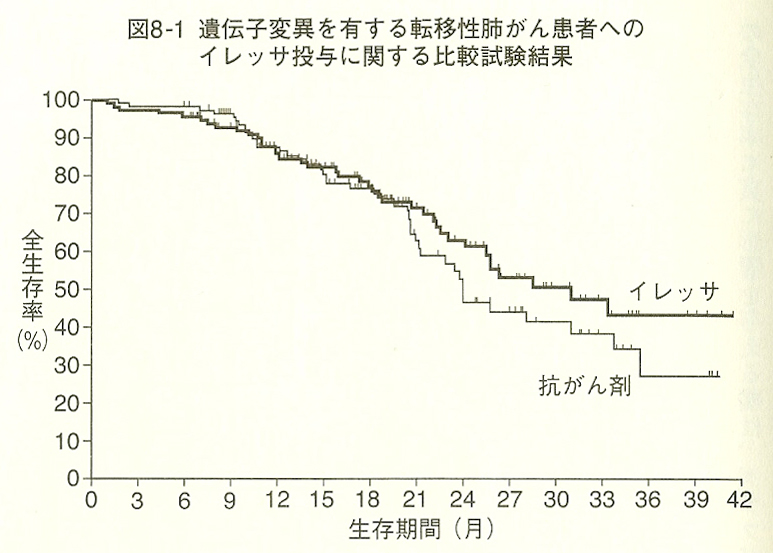
近藤誠氏は、同書187ページ1行目に以下のように記載し、打ち切りケースが多くみられることとグラフの形状が「おかしい」ことからこの比較試験が信用できないという理由で、イレッサは効かないと断じています。
図8-1の生存曲線は、最初のうち情報に向かって凸形になっており、追跡調査が不十分であることが分かります。実際にも、曲線状には、打ち切りケースが多々見られ、これらが調査不十分のケースと推認される。また、抗がん剤投与群では、二十ヵ月付近で生存曲線が急落していますが、それまでピッタリ重なっていたグラフが、突然一方が急落することはあり得ない。人為的操作の介在(たとえば抗がん剤群だけ、グラフが急落するあたりに位置する被験者の追跡調査を熱心に行った)が推認できます。
「打ち切りケース」とは、途中から参加したため、その人の試験期間が全体の試験期間(図8-1の場合、42カ月間)に満たないケースを言います。そして、この打ち切りケースが多い臨床試験のグラフは形状を操作することが容易であり信用できない、とする近藤誠氏の論理に賛成しますので、私もこのグラフに対して考察を加えることはできません。ただ、この臨床試験の論文の名前から、このデータは2010年に作成されたものと推察され、かつ、一番短い打ち切りケースが6か月なので、恐らく、現時点では、全ての対象患者が試験を開始してから42カ月経過していると推察されます。全対象患者を追加調査した結果が改めて公表されることを願ってやみません。できれば、喫煙歴のある患者と喫煙歴の無い患者に分けて、公表してもらえるとうれしいです。喫煙歴の無い患者の場合は、明らかな延命効果(イレッサの場合は活動期間の延長効果につながる)が見られるのではないかと予想しているためです。
近藤誠氏の論理展開に賛同できなかった部分
(1) 「半数生存期間が一定」というルールは本当か?
『がん治療で殺されない七つの秘訣』の89ページの3行目に以下のような記載があります。
ここで重要な前提として、臓器転移がある患者については「半数生存期間が一定」というルールがあることを指摘しておきます。重要なことなので説明しましょう。
臓器転移がある患者たちは、だんだんと亡くなるのですが、どの時点で死亡するかには、あるルールがあります。一定期間内に死亡する確率は、どの時点でも同じ(一定)、というルールです。
たとえば、転移があると診断されてから半年以内に死亡する確率が六%としましょう。これは患者が一〇〇人いれば、半年後には六人減って九四人になっているということです。この場合、五年たった時点の死亡確率も(その時点から半年以内に)六%なのです。
このため、生存曲線はきれいな指数関数曲線になるはずであり、そうでないものは「イカサマ」であると近藤誠氏は論じています。すなわち、「半数生存期間が一定」というルールというのは、近藤誠氏の論理展開の中で根幹を成す重要な論拠の一つとなっているのです。
しかし、私は、これには全く賛同できません。以下の考察から、このルール(?)は誤りであり、生存曲線は指数関数曲線にはならないと断じます。
患者の状態にはばらつきがあります。生存期間の測定において、終点は死亡時ですが、始点は一般に初診日であり、その時の患者の状態は千差万別で、極めてバラエティに富んでいます。私は、自覚症状が無い状態でしたが、手術中に胸膜への転移と悪性胸水が見つかり、ステージⅣに分類されました。しかし、同じステージⅣでも、何らかの自覚症状が出てから医者にかかり、他の臓器にも転移して、もはや手遅れという患者さんも大勢いらっしゃることでしょう。そこで、私は、ステージⅣの生存曲線を見たときに、果たして私はグラフ(正確には死亡者分布のグラフ)の生存期間のどの地点にいるのだろう、と疑問に感じたのでした。ステージⅣはまだばらつきが小さい方かもしれません。ステージⅠが最もばらつきが大きく、腫瘤が小さく、転移も見られない状態で、初診日からかなりの期間が経過しないとステージⅡ以上に進行しない患者さんはかなりの割合でいらっしゃることでしょう。その場合、生存曲線は、最初は上に凸で、途中で変曲点があり、下に凸のになる、緩やかな逆S字曲線になると思います。
実は、近藤誠氏自身も『抗がん剤は効かない』の22ページ11行目で、同様のことをおっしゃっているのです。
大腸がんでは、肝転移が一番肝心で、その帰趨が寿命を決めます。ところが七〇年代前半、今日のような検査法は不存在で、肝転移を発見するには触診が頼りでした。直径が十センチにもなって発見される肝転移はざらで、その場合、(生存期間)中央値は六ヵ月でした。
しかしその後、CT(コンピュータ断層撮影)、エコー(超音波検査)、MRI(磁気共鳴撮影)、PET(ポジトロン断層撮影)などが次々と開発・導入され、今では一センチ程度でも発見可能です。他方、固形がん肝転移の増大速度は意外とゆっくりで、一センチの転移病巣が八センチになるのに十八ヵ月もかかる計算です。
とすると、今日発見された肝転移は、治療しないで放置しても、昔発見された大きさに育つまでの期間分、長生きしたように見え、中央値は延長することになる。これを「リード・タイム・バイアス」(先行期間による偏り)といいます。転移性大腸がんで抗がん剤に延命効果があったとの主張は、すべてこのバイアスで説明できます。
すなわち、近藤誠氏自身も、リード・タイム・バイアスをきちんと取り除かない限り、「半数生存期間が一定」となることはなく、したがって、生存曲線はきれいな指数関数にはならないことを認めているわけです。
また、イレッサのように、患者の体、ないしは、癌細胞に耐性ができる可能性があるものに関しては、その耐性ができるまでは死亡率は低く推移し、耐性が出来てから死亡率が増加すると考えられ、かつ、耐性ができるまでの期間にばらつきがあるため、こうした抗癌剤に関する論文に掲載されている生存曲線は逆S字のような形になるのではないかと推察します。
以上の説明でも近藤誠氏の主張がおかしいことは十分理解して下さったと思いますが、近藤誠氏の理論の根幹に対する反証なので、同じ内容の繰り返しになりますが、図を使って、もう一度説明します。
まず、下図の上半分を見て下さい。癌患者をひとまとめに一群として扱おうが、ステージごとに数群に分けて扱おうが、それぞれの群の生存期間に対する患者の分布は正規分布のような形になると考えるのが自然です(A)。このグラフを左から積算して、各生存期間までの死亡者の累積をグラフにすると、S字になります(B)。生存率のグラフ(生存曲線)は、死亡者累積(B)を上下反転させた形状になりますので、逆S字になります(C)。指数関数曲線にはなりません。
それでは、生存率のグラフ(生存曲線)が指数関数曲線になるためには、生存期間に対する患者数の分布はどのような形でなければならないのでしょうか? 今度は下図の下半分をご覧下さい。生存率のグラフ(生存曲線)が指数関数曲線になるとすると(C)、死亡者の累積のグラフは、それを上下反転させた形になります(B)。そして、死亡者の累積のグラフがこのような形になるためには、死亡者分布(各生存期間に対する患者数の分布)は、指数関数曲線でなければなりません。これは、一見しておかしいことが分かります。なぜなら、観測をし始めてから最初の観測点で計測される死亡者数が最も多くなるという、およそ現実にそぐわない分布だからです。
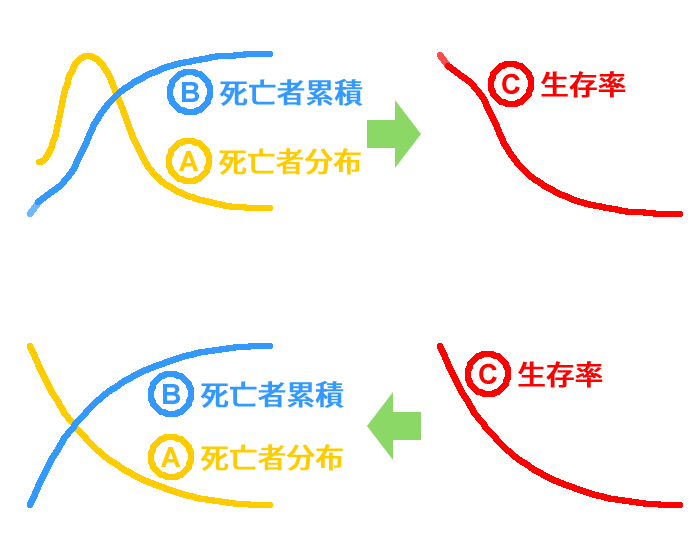
以上より、私は、半数生存期間は一定ではなく、生存曲線はきれいな指数関数曲線にはならないと考えています。そして、これを前提とした近藤誠氏の主張はすべて誤りであると断じます。
さて、私の闘病記録をよくお読みになっていらっしゃる方は、手術 のち ステージⅣのところで示したステージ別の生存率のグラフが「ステージⅠを除いてS字になっていない、ステージⅠのグラフの形状もちょっとおかしい」と感じていらっしゃるのではないでしょうか?
これは、
- サンプリング間隔(観測点の間隔)が1年間と非常に長い(粗い)こと
- 生存期間0年生存率100%のポイントと生存期間1年の最初の観測点を結ぶ直線と、生存期間1年の最初の観測点以降の折れ線とは、滑らかにつながらないこと
が原因です。後者が分かりにくいと思いますので、少し補足します。上図の上半分を良く見て下さい。生存期間に対する患者数の分布のグラフ(A)が左の縦軸から少し離れていることにお気づきでしょうか? データは最初の観測点以降に存在します。したがって、死亡者の累積を示すグラフ(B)も最初の観測点以降は滑らかに書くことができますが、原点とそのグラフを結ぶ直線(わざと色を薄くしています)とは滑らかにつながりません。その結果、このグラフを上下反転させた生存率のグラフ(C)も、最初の部分に滑らかにつながらない直線が存在するのです(これも意図的に色を薄くしています)。
(2) 癌の成長速度は常に一定か?
『がん治療で殺されない七つの秘訣』の94ページの7行目に以下のような記載があります。
実際のところ、臓器転移のある「本物のがん」は、がんの一生のごく初めに転移しているのです。そういう根拠を幾つか挙げてみましょう。
最初から医者に「手遅れだ」と言われる「がん」があります。他の臓器に転移が見つかるからですが、検査で発見できる転移病巣には、最低でも一億近くのがん細胞があります。それは、がん細胞が(初発病巣が)一ミリよりずっと小さな時期だったことを意味します。
二に、転移がないと思って手術を受けたら、一年後に転移が出現してしまった。 ― よくある話です。患者・家族は、もっと早くに検査を受けていたら、転移する前に見つかったのではないかと後悔します。
しかし、これは考え方が逆なのです。手術して間もなく(発見できる大きさの)転移が出現したという事実が、初発病巣が(一ミリの一〇分の一以下というような)ごく小さいときに転移が生じている証拠になるのです。
この論理展開は、がんはその一生で成長速度は常に一定であることを前提としています。私が読んだ2冊内には、その証拠・根拠は示されていません。私にも何の証拠もありませんが、私は、癌細胞の成長速度は常に一定ではないと考えています。
まず、明らかに、癌はある程度の大きさになると成長を鈍化させます。恐らく、供給される栄養の量の制約や成長できる空間的余裕の物理的制約によるものと思われますが、急ブレーキがかかるのではなく、何らかの曲線を描いて徐々に鈍化すると考える方が自然と思われます。また、がんの一生をその人の成長過程や臓器の形成過程に投影すると、がんが成人に達するまでは成長速度が速く、ある程度「体ができる」と自身の成長は鈍化し、その代わり、子孫を増やすこと、すなわち転移をし始めると考えることもできると思います。
(3) 臨床試験データに関する考察がおかしい(その1)
『がん治療で殺されない七つの秘訣』の226ページの15行目からの記載を以下に転載します。
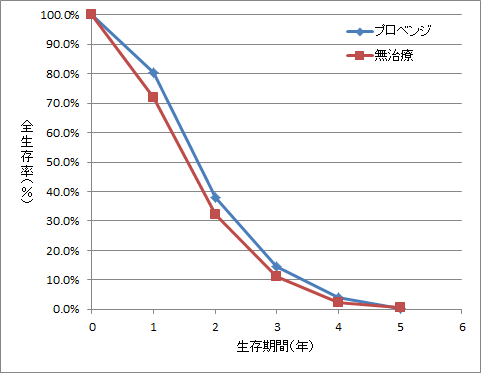
認可の根拠は、ある比較試験の結果です(N Engl J Med 2010; 363: 411)。が、どんなに画期的かと見れば、延命効果は四ヶ月前後(図8)。しかもこの論文にはウソがあります。それは、患者全員の生死を(完全に)追跡調査したと述べている点で、じつは調査は完全ではなかったのです。グラフを見れば分かります。
たとえばプロベンジ群の(二年目の)生存率は、グラフからは五二%と読みとれる。しかし図の下に記されている患者数から計算すると、二年生存率は(一二九人÷三四一人で)三八%にしかならない。もし生死調査が完全だったとしたら、この三八%が実際の生存率なのです。グラフでは五二%になっているのは、追跡できなかった患者たち(対象が転移性癌なので全員死亡したはず)の数人ないし数十人を、治療開始後に年内のどこかで生存していると扱ったからです。―こうしたトリックを取り除けば、プロベンジ群の生存曲線は無治療のそれと重なるでしょう。
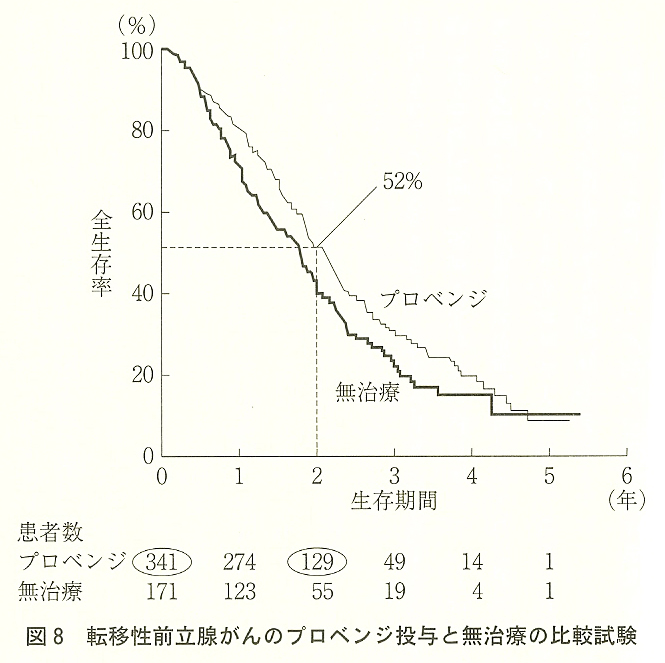
そこで、私もグラフの下の数値をもとに、グラフを描いてみました(下図)。すると、以下のようなことが分かります。
- グラフの下の数値をもとに描いたグラフでも、2つの線は重ならない。
- グラフから読み取れる生存率がグラフの下の数値から計算した生存率よりも高い傾向は、プロベンジの線だけでなく、無治療の線でも見られる傾向である。
- グラフの5年目の生存率がプロベンジよりも無治療の方が若干上回っているが、これは、グラフの下の数値をもとに描いたグラフでも見られる現象であり、分子の数が同じで、分母の数がプロベンジよりも無治療の方が小さいために見られる現象であると推察される。
以上より、
- 患者全員の生死を、最後の生存者が両群とも1になるまで追跡して、グラフを描いている
- ただ、グラフの縦軸の原点が、本当はもっと上なだけではないか
と考えられ、近藤誠氏の考察には同意できません。
(4) 臨床試験データに関する考察がおかしい(その2)
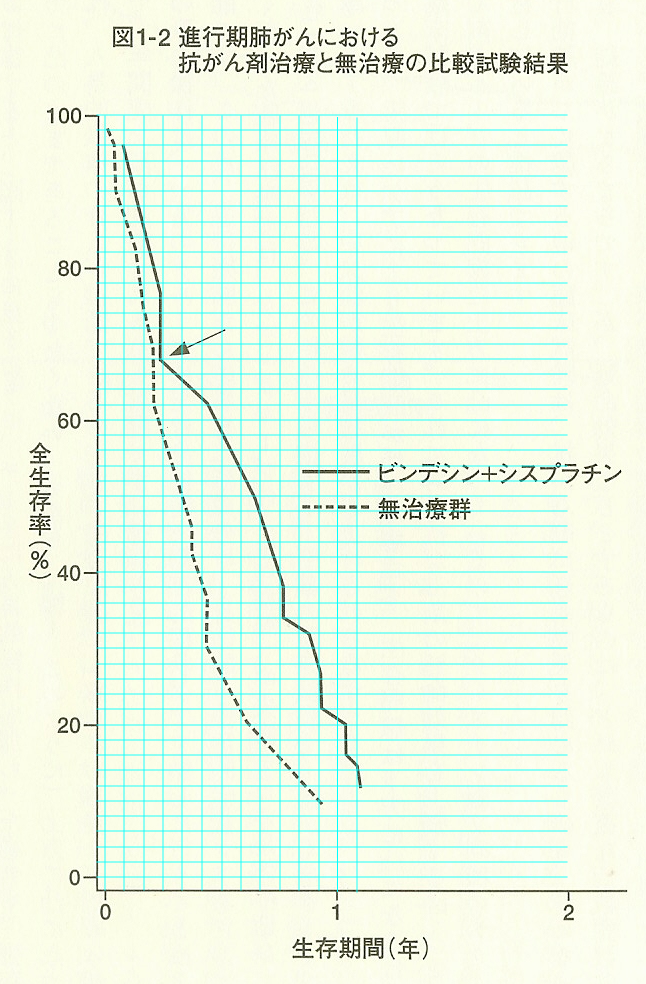
『抗がん剤は効かない』の17ページに、図1-2として、肺癌の抗がん剤治療と無治療との比較試験の結果の生存曲線が掲載されていまるのですが、それに対する考察に同意できません。
同書15ページの6行目からの記載と図1-2を以下に転載します。なお、図1-2上の青い線は、私が数値を読み取るために引いたものです。
しかし、図1-2の(抗がん剤群の)生存曲線には欠陥があります。前提として、治らない患者たちの生存曲線は、図1-1のように漸減し、左下方に向かって凸形になることが重要です(この形を指数関数曲線という)。このルールに例外は無く(Cancer 1986;57:925)、もし指数関数曲線と違った形を示すなら、何らかの人為的操作が加わったと考えられます。
そこで図1-2を見ると、無治療群の生存曲線は、ほぼルール通りですが、抗がん剤群は、矢印のところから屈折し、ゆるやかですが右上方に向かって凸形を示している。この形は指数関数曲線と違っており、人為的操作なしには生じ得ないのです。
上記の通り、私は、初期の進行度の患者が混じれば混じるほど、生存曲線は指数関数曲線にはならず、逆S字曲線になると考えていますが、この図1-2のグラフが掲載されている論文は1986年に公開された大変古いものですので、この点から論じるつもりはありません。
私がおかしいと感じているのは、以下の2点です。
- そもそもグラフとしておかしい。
- サンプル数が不十分と思われる統計データのグラフの部分形状を問題にしている。
まず、そもそも、とてもおかしなグラフです。生存曲線は、水平線と垂直線から成る階段状のグラフになるか、あるいは、斜めの線だけで構成されたグラフになるはずです。斜めの線と垂直線から成るグラフにはなりません。実際、このあとグラフから数値を読み取ってグラフを描き直しましたが、垂直線部分は垂直に近い斜めの線としなければ描けませんでした。もともと垂直に近い斜めの線なのではないか、と思われると思いますが、変化点は0.5カ月間隔であるため、すべて斜めの線でグラフを描いた場合は、垂直に近い斜めの線は生じません。近藤誠氏は、グラフの形状を問題視するのであれば、一部の形状を問題視する前に、まずグラフ全体の形状を問題視すべきです。そうでないと、このグラフは論文からコピーして載せたのではなく、近藤誠氏が描き直したものではないか、と穿った見方をされてしまいます。
次に、グラフの部分的な形状を問題視している点ですが、このグラフを描き直して気付いたのですが、最小変化量が2%であることから、サンプル数はそれぞれの群でたかだか50程度しかないのではないかと推察されます。もし、この推察が当たっているのであれば、そのような少数のサンプル数では、不正をしていなくてもグラフの一部が凸になることは十分にあり得ます。こうしたサンプル数が少ない統計データのグラフの形状を評価する場合には、正しくは、近似曲線を描き、その近似曲線の形状に関して論ずるべきです。そこで、Excelでグラフを描き直し、切片が100%の近似曲線を描きました(下図)。ビンデシン+シスプラチンの線に近似曲線を描くと、多項式近似の時に最も良く近似することができ、その近似曲線は下に凸の曲線です。ちなみに、「生存曲線は指数関数曲線」と主張する近藤誠氏に合わせて、指数関数で近似しても、y=100e-0.128x(R2=0.9144)と近似することができます。
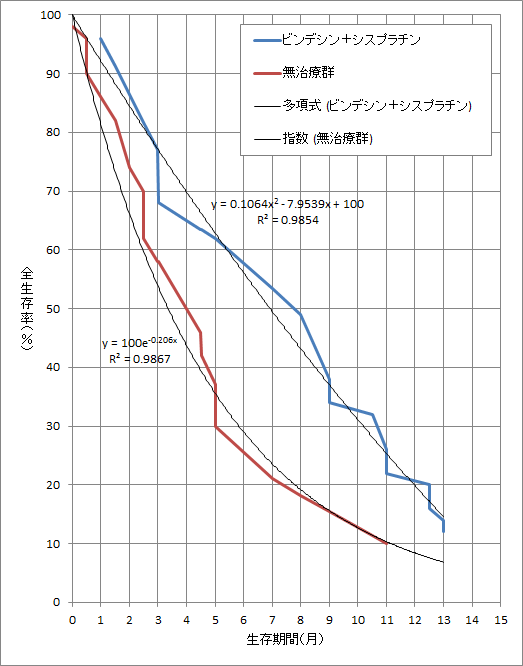
以上より、近藤誠氏による、グラフが指数関数曲線ではない、グラフの一部が上に凸である、という理由で、この生存曲線に欠陥があるという論理展開には、同意することはできません。